 |
|
Ths. BS Hồ Huỳnh Nhung Khoa Chăm sóc trước sinh-BV Từ Dũ |
Xét nghiệm chẩn đoán trước sanh là gì?
Xét nghiệm chẩn đoán trước sanh là xét nghiệm giúp cho bác sĩ biết được chắc chắn thai của bạn có bị các bất thường về di truyền và nhiễm trùng hay không. Thông thường các xét nghiệm này dựa trên thủ thuật chọc ối, sinh thiết gai nhau hoặc lấy máu cuống rốn bào thai. Sau khi có các chẩn đoán về di truyền trước sanh, cha mẹ có kế họach chăm sóc và điều trị thích hợp sau khi bé ra đời, hay đối với một số bệnh có thể điều trị cho bé trước khi sanh. Trong một số trường hợp thai bị các dị tật nặng khó điều trị sau sanh, cha mẹ có thể quyết định chấm dứt thai kì sau khi được bác sĩ tham vấn kết quả.
Có phải tất cả các sản phụ cần xét nghiệm chẩn đoán trước sanh?
Không phải. Chọc ối, sinh thiết gai nhau và lấy máu cuống rốn bào thai chỉ được thực hiện trên những sản phụ thai có nguy cơ cao mang một số rối loạn di truyền. Một số chỉ định thực hiện chẩn đoán tiền sản:
- Các xét nghiệm triple test và combined test nguy cơ cao
- Độ mờ da gáy dày.
- Xét nghiệm sàng lọc không xâm lấn (NIPT) nguy cơ cao.
- Cha mẹ mang một số rối loạn di truyền (thalassemia)
- Tiền căn sinh con bị một số dị tật bẩm sinh do di truyền
- Tiền căn sinh con rối loạn nhiễm sắc thể
- Siêu âm phát hiện một số dị tật: sứt môi, hở hàm ếch, dị tật tim, bất thường cấu trúc thận, dãn não thất…
Trước khi thực hiện các xét nghiệm chẩn đoán tiền sản, bạn sẽ được tham vấn những lợi ích cũng như những bất lợi mà xét nghiệm mang lại.
Trong khuôn khổ bài viết này chúng tôi sẽ cung cấp thông tin cơ bản cho các sản phụ và thân nhân những vấn đề cơ bản nhất về chọc ối và sinh thiết gai nhau. Đây cũng là hai thủ thuật chẩn đoán tiền sản thường gặp nhất tại bệnh viện Từ Dũ.
Chọc ối được thực hiện như thế nào?
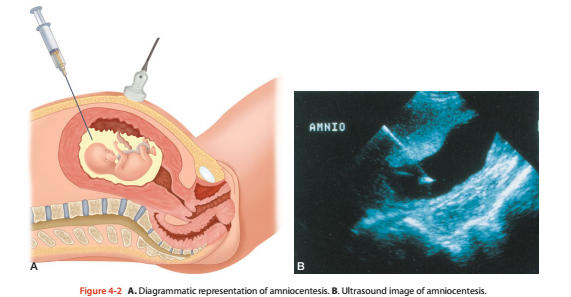
Thai phụ sẽ được chọc ối dưới hướng dẫn của siêu âm, nước ối sẽ được rút ra qua thành bụng bằng 1 cây kim rất nhỏ, sau đó mẫu nước ối này sẽ đuợc thực hiện các xét nghiệm chẩn đoán cần thiết. Thông thường lượng nước ối cần lấy là 15- 30 ml. Cơ thể bạn sẽ tái tạo lại ngay lượng nước ối được lấy ra và bé sẽ không bị thiếu ối sau khi thực hiện xét nghiệm. Một số sản phụ sẽ bị đau bụng nhẹ sau khi chọc ối, bác sĩ sẽ đưa thuốc uống và thai phụ nên nghỉ ngơi vào ngày chọc ối. Ngày hôm sau tình trạng đau bụng sẽ giảm.
Tai biến và nguy cơ quan trọng nhất của chọc ối là có thể gây sẩy thai, vỡ ối, nhiễm trùng. Theo các nghiên cứu gần đây, nguy cơ sẩy thai khi chọc ối là 1/500 (có nghĩa là cứ 500 sản phụ chọc ối sẽ có 1 người bị sẩy thai).
Tuy nhiên khi bạn có u xơ tử cung, dị dạng tử cung, màng ối chưa sáp nhập màng đệm, máu tụ dưới màng đệm, mẹ có tiền căn hoặc mới xuất huyết gần đây, béo phì (BMI > 40) [BMI: chỉ số khối cơ thể], sanh nhiều lần (>3), đang viêm âm đạo, tiền căn >3 lần sẩy thai cũng có thể tăng nguy cơ sẩy thai lên mặc dù chưa có bằng chứng cụ thể cho những mối liên quan này.
Khi thai phụ mang song thai (2 túi ối), có thể sẽ chọc kim 2 lần vào tử cung để lấy nước ối từ hai buồng ối riêng biệt.
Dưới đây là hình minh họa chọc ối (nguồn internet)
Sinh thiết gai nhau được thực hiện như thế nào?
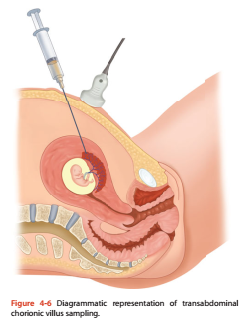
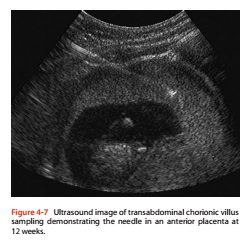
Sinh thiết gai nhau là lấy 1 ít mô bánh nhau từ tử cung. Mẫu gai nhau sẽ được lấy bằng kim hoặc ống thông qua đường bụng. Trong thủ thuật này, sản phụ sẽ được gây tê để giảm đau và bớt căng thẳng. Sau thủ thuật sản phụ có thể bị xuất huyết âm đạo nhẹ. Nguy cơ sẩy thai của thủ thuật khoảng 1/500.
Dưới đây là hình minh họa sinh thiết gai nhau.
 |
 |
Hình minh họa: internet
Thời điểm thực hiện sinh thiết gai nhau và chọc ối?
Chọc ối thực hiện khi thai >16 tuần
Sinh thiết gai nhau thực hiện khi thai 12-14 tuần với vị trí bánh nhau thuận lợi.
Khi thai phụ bị viêm gan B, viêm gan C hoặc HIV có thực hiện sinh thiết gai nhau và chọc ối được không?
Nguy cơ lây truyền từ mẹ sang con trên thai phụ viêm gan B sau chọc ối thấp, nhưng nếu tải lượng vi-rút HBV DNA > 7 log 10 copies/ml có thể làm tăng nguy cơ lây truyền. Thai phụ viêm gan C không làm tăng nguy cơ lây truyền. Tuy nhiên thai phụ HIV, có làm tăng nguy cơ lây truyền (đặc biệt trong nhóm không điều trị trước sinh).
Các lưu ý sau thủ thuật
Sản phụ nên nghỉ ngơi khoảng 24 tiếng, tránh làm việc nặng.
Sinh hoạt tắm rửa bình thường.
Khám lại khi thấy đau bụng nhiều, ra nước âm đạo, ra huyết âm đạo, sốt.
Khai phụ đến lấy kết quả chọc ối theo lịch hẹn, bác sĩ sẽ tham vấn kết quả và có những hướng dẫn cho lần khám thai tiếp theo.
QUY TRÌNH CHỌC ỐI/SINH THIẾT GAI NHAU TẠI BỆNH VIỆN TỪ DŨ:
- Vào phòng thủ thuật, các sản phụ sẽ giữ ống đựng nước ối và kiểm tra kỹ tên tuổi trên ống.
- Khi lên bàn thủ thuật, sản phụ nằm ngửa, bộc lộ vùng bụng và được sát trùng, trải săn vô khuẩn. Sau bước này, tránh đưa tay vào vùng đã được vô khuẩn.
- Bác sỹ siêu âm để xác định vị trí làm, tê tại chỗ (đối với các thủ thuật cần làm lâu) và tiến hành đưa kim vào buồng ối hoặc gai nhau để lấy mẫu.
- Sau thủ thuật, sản phụ sẽ nghỉ ngơi và theo dõi tại phòng lưu.
- Trước khi ra về sản phụ sẽ được hướng dẫn lại cách nghĩ ngơi, theo dõi và tái khám.
- Lưu ý, thai phụ được nghỉ hưởng Bảo hiểm xã hội 2 ngày (tính cả ngày chọc ối).
TÀI LIỆU THAM KHẢO
1.ISUOG Practice Guideline: invasive procedure for prenatal diagnosis.
2.Procedure related risk of miscarrige following amniocentensis and chorionic villus sampling: a systematic review and meta-analysis. R.Akolekar et al.
3.SCOG 2003: Amniocentensis andwomen with hepatitis B, hepatitis C, or Human ImmnuodefeciencyVirus
4. Williams obstetrics 22 nd ed. Cunninggham, F.Gary,et al, Ch.13
5.Mayo Clinic Complete Book ò Pregnancy and Baby’s first year. Johnson Robert et al, Ch. 6.



